Definition
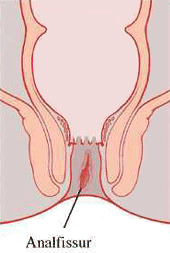 Analfissuren sind eines der schmerzhaftesten analen Krankheitsbilder. Eine Analfissur ist ein länglicher Gewebsdefekt im Analkanals (Abb. 1 ), der am häufigsten zwischen Linea dentata und Anokutanlinie aufgrund der hier relativ geringen Durchblutung an der hinteren Zirkumferenz bei 6 Uhr in Steinschnittlage (>80%) auftritt.
Analfissuren sind eines der schmerzhaftesten analen Krankheitsbilder. Eine Analfissur ist ein länglicher Gewebsdefekt im Analkanals (Abb. 1 ), der am häufigsten zwischen Linea dentata und Anokutanlinie aufgrund der hier relativ geringen Durchblutung an der hinteren Zirkumferenz bei 6 Uhr in Steinschnittlage (>80%) auftritt.
Analfissuren entstehen nicht nur primär in normalem Anoderm, sondern auch, sekundär; als Begleitläsion, z.B. nach operativen Eingriffen, bei chronisch entzündlichen Darmerkrankungen (Morbus Crohn, Colitis ulcerosa) oder bei Analstenosen unterschiedlicher Ätiologie.
Bei der Geschlechts- und Altersverteilung zeigen sich Männer häufiger betroffen als Frauen mit einem Altersgipfel zwischen dem 30. und 40. Lebensjahr
Die akute, frische Analfissur äußert sich mit teils sehr heftigen bei der Defäkation einsetzenden und danach oft anhaltenden, stechenden Schmerzen mit unterschiedlich starken Blutungen und entzündlichen Veränderungen wie Schwellung, Rötung und schleimiger Sekretion. Durch reflektorische Erhöhung des Dauertonus des Schließmuskels kommt es zu einem Circulus vitiosus, da es hierbei zu einer schmerzbedingetr Verengung des Afters und folglich zu einer gestörten Wundheilung mit nicht-heilung der Analfissur kommt.
Im chronischen Stadium, findet man morphologisch meist die klassische Trias: kallöses Ulkus mit sichtbaren querverlaufenden, weißlichen Fasern des Schließmuskels am Grund, hypertrophe Analpapille und Marisken, die sogenannten Vorpostenfalten.
Grundlage der multifaktoriellen Entstehung von Analfissuren sind lokale Reizungen, sei es durch mechanische oder chemische Ursachen (Obstipation, prolabierende Hämorrhoiden, anale Manipulation). Differentialdiagnostisch kommen anale Ulzera im Rahmen von Infektionskrankheiten mit anogenitaler Manifestation oder bei analen Neoplasien vor.
Abb. 1a und b. chronische Analfissuren mit der typischen morphologischen Trias: hypertrophe Analpapille (hier nicht dargestellt), kallöser Fissurrand (F) und Vorpostenfalte (V); Analrandfibrom (Fb)
Es ergeben sich drei Theorien zur Entstehung von Analfissuren:
- direktes Trauma (harter Stuhl oder chronische Diarrhoe)
- kryptoglanduläre Infektionen mit Analfisteln
- Sphinkterspasmus
Bei der Analfissur handelt es sich um ein länglicher Geschwür im Analkanal mit einem daruntergelegenen entzündlichen Infiltrat. Fast immer findet sich die Fissur im Bereich der hinteren Kommissur. Bei chronischen Fissuren bilden sich apikal oft ein sogenannter Analpolyp und kaudal eine derbe, meist entzündlich infiltrierte Vorpostenfalte.
Die Voraussetzung für das Auftreten einer Fissur scheinen lokale Durchblutungsstörungen zu sein. Dann können Verletzungen im Analkanal, z.B. sehr harter Stuhl oder anale Thrombosen u.a. nicht nur
Läsionen verursachen,sondern auch zu entzündlichen Infiltrationen in der Tiefe führen. Hierdurch ist der Schließmuskel in den Krankheitsprozess mit einbezogen. Das hat einen stark ausgeprägten Sphinkterhypertonus zur Folge.Außerdem treten heftige Schmerzen beim Stuhlgang auf (Sofortschmerz), die Stunden, u.U. den ganzen Tag lang, anhalten können. Bei akuten Fissuren findet man oft streifenförmig Blut auf dem Stuhl.
Diagnostik
Die obligate Diagnostik beinhaltet neben der Anamnese eine genaue Inspektion und Palpation der Anal- und Perianalregion (Ruhe- und im Preßversuch) sowie die rektaldigitale Untersuchung und Rektoskopie. Eine endoskopische Abklärung des Kolonrektums sollte bei allen Patienten über dem 40 Lebensjahr mit Blutungssymptomatik und bei Risikopatienten (familiäre Anamnese, usw.) nach dem 35 Lebensjahr erfolgen.
Therapie
Nicht abheilende Fissuren lassen sich auch-ambulant in der Praxis-operativ beseitigen. Das Prinzip solcher Operationen ist eine Durchtrennung des M. sphinkter ani internus in seinem kaudalen Anteil. Zwei Möglichkeiten bieten sich hierfür an. Die laterale Sphinkterotomie wird unabhängig vom Sitz der Fissur bei 4h in Steinschnittlage vorgenommen. Das Anoderm bleibt dabei intakt. Die mediale Sphinkterotomie erfolgt im Bereich der Fissur, wobei auch narbig und nekrotisch verändertes Gewebe sowie die Vorpostenfalte und der Analpolyp mitentfernt werden. Die Erfolge hierbei sind besser als bei der lateralen Sphinkterotomie. Die Wundheilung nimmt allerdings oft 8-10 Wochen in Anspruch.
Das Behandlungskonzept von Analfissuren umfasst konservative Therapieschritte aber auch chirurgische Exzision und Sphinkterspaltung. Eine stadiengerechte Therapie entscheidet über den Erfolg bei der Behandlung. Akute Analfissuren sollten ausnahmslos konservativ behandelt werden. Dabei kommen eine kausale und eine symptomatische Therapie in Frage. Kausal sollte eine ausgeglichene Stuhlregulierung mit nicht zu hartem Stuhlgang erzielt werden. Ballaststoffreiche Ernährung, reichlich Flüssigkeitszufuhr aber auch der Einsatz von milden Abführmitteln, Lactulose oder Macro- gol (z.B. Agaffin®, Laevolac®, Movicol®) sollte empfohlen werden.
Es empfiehlt sich die protrahierte Sphinkterdehnung mit Hilfe eines Analdehners (z.B. Anodil®) nach primär ambulante Injektion eines Lokalanästhetikums unter den Fissurgrund und anschließend eine tägliche selbst vorzunehmen Sphinkterdehnung mit lokal anästhesierendem Gleitgel (z.B. Xylocain® 2%) und Nifedipin-Salbe. Topisches Nifedipin wirkt muskelrelaxierend, entzündungshemmend und mikrozirkulatorisch modulierend, hat weniger Nebenwirkungen, und erwies sich in klinischen Studien effektiver als Glycerintrinitrat und bezüglich Stuhlinkontinenz signifikant besser als die laterale Sphinkterotomie. Hierdurch heilen akute Fissuren oft, aber auch chronisch veränderte Fissuren überraschend häufig aus.
Operative Therapie
Laterale Sphinkterotomie
Bei der Behandlung von chronischen Analfissuren gibt es in der Literatur nach wie vor keinen Konsens über konservative (z.B. intramuskuläre Injektion von Botulinumtoxin A) oder chirurgische Vorgehensweisen als first-line Therapie. Oft wurden zu kurze Beobachtungszeiträume (12 Monate) oder unklare Einschlußkriterien hinsichtlich des Fissurstadiums ohne klare Definition (meist nur chronische Fissuren) gewählt. Bei der chirurgischen Therapie stehen einerseits die laterale Sphinkterotomie des IAS in der von Parks oder Notaras beschriebenen geschlossenen Technik oder die offene Technik“ zur Verfügung. Allenfalls wird bei 4 Uhr in SSL über eine zirkuläre Hautinzision der Intersphinktärspalt freipräpariert und anschließend der IAS bis knapp oberhalb der Linea dentata gespalten. Die eigentliche Analfissur mit ihren sekundären Veränderungen wie Vorpostenfalte und hypertrophe Analpapille bleiben dabei jedoch unbehandelt und Fisteln unerkannt.
Die vollständige Heilungsrate bei dieser Technik variiert und wird in manchen Studien mit 90% nach 3 Monaten, 95% nach 4 Jahren, aber auch mit eher unglaubwürdigen 100% nach nur 20 Monaten angegeben. Der Erfolg der lateralen Sphinkterotomie hängt von der Länge der Inzision, von der Anästhesieart, der chirurgischen Technik (offen oder geschlossen), Begleiterkrankungen und von etwaigen Voroperationen bzw. Geburtstraumen im anogenitalen Bereich ab
Rezidive nach lateraler Sphinkterotomie treten vorwiegend im ersten Jahr nach Operation in 5 bis 11 % der Fälle auf. Die Rate liegt damit deutlich unter der Rezidivhäufigkeit bei konservativen Behandlungen wie beispielsweise der topischen Anwendung von Glycerintrinitrat (27-63%) oder unter Botox® Therapie, wo nach Minguez et al. etwa 40% Rezidivfissuren beschrieben werden.
Mögliche Ursachen für Rezidive nach lateraler Sphinkterotomie und nach sämtlichen konservativen Maßnahmen sind das Zurücklassen sekundärer Läsionen (Vorpostenfalte, hypertrophe Analpapille) oder Fisteln. Das Wiederansteigen des Sphinkterruhedruckes, vor allem nach der „chemischen Sphinkterotomie“ mittels Botulinum Toxin, könnte auch ein Rezidiv erklären.
Eine nicht unwesentliche Nebenwirkung bei allen Behandlungsmethoden aber vor allem bei der Sphinkterotomie ist die vorübergehende oder permanente Stuhlinkontinenz. Unmittelbar nach „chemischer“ und „mechanischer“ Sphinkterotomie wird der Sphinkterruhedruck signifikant reduziert. Dadurch wird die Durchblutung verbessert und eine Heilung der Analfissur ermöglicht. Für die laterale Sphinkterotomie wird eine vorübergehende Inkontinenz von über 30% der Patienten beschrieben, abhängig von Voroperationen und vorbestehenden Geburtstraumen im anogenitalen Bereich.
Die laterale Sphinkterotomie wird vor allem im angloamerikanischen Raum bei der Behandlung der therapierefraktären, chronischen Analfissur mit hohem Evidenzlevel angewendet.
Als weitere chirurgische Therapie der chronischen Analfissur steht die Fissurektomie nach Gabriel, das Ausschneiden der narbig-bindegewebigen Fissurränder mitsamt der Vorpostenfalte und der hypertrophen Analpapille zur Verfügung. Durch Unterspritzen der Fissurränder mit Lokalanästhetikum wird der darunterliegende IAS geschont (Abb. 3). Diese Methode findet im deutschsprachigen Raum und nicht zuletzt in unserem Zentrum in Innsbruck bevorzugte Anwendung. Unterlagernde Fisteln werden dabei saniert.
Differentialdiagnose
- Analrhagaden Kryptitis Mb. Crohn
- Ulzera durch Ergotaminsuppositorien bei Querschnittslähmung
- Ulcus molle
- Herpes Simplex
- Herpes zoster
- Im Rahmen von AIDS
- Lichen sclerosus et atrophicus
- Plattenepithelkarzinom
- Basaliom
- Anale intraepitheliale Neoplasien (AIN III0)
- Psoriasis
Therapiekonzept
Primäre Therapie der akuten Analfissur
- Morgens Kamillosan oder Prevalöl-Sitzbad 10 Minuten
- 0,4% Nifedipin-Gel perianal auftragen, 10 Minuten einwirken lassen
- Einführen des Analkegels in Seitenlage mit Xylocain 2% Gleitgel für 10 Minuten
- Vitawund®-Salbe auf Fissur auftragen
Punkt 1.-4. abends wiederholen für insgesamt 4 Wochen, danach ambulante Kontrolle.


Hallo ,
Bei mir wurde vor ca. 5 Monaten eine Analfissur diagnostiziert. Auch nach mehreren Monaten mit div. Cremes habe ich immer noch langanhaltende Schmerzen nach dem Stuhlgang. Es findet sich zwar kein Blut mehr am Toilettenpapier aber es lässt sich eine Verhärtung im Analkanal ertasten. Würde gerne auf eine Operation, nach Möglichkeit, verzichten. Welche Möglichkeiten gibt es noch.
Danke
Rene
Wenn die übliche Fissurtherapie mit Stuhlregulierung (Flohsamenschalen und Lecicarbonzäpfchen), Analsalbe (Nifedipin) vor und nach dem Stuhlgang, Kamillosansitzbäder, Sitzreifen, regelmäßige sanfte Analdilatation mit Anästhessesalbe keinen Erfolg bringt sollte eine Fissurektomie erfolgen.
Guten Tag,
Ende Sommer wurde ich an einer thrombosierten Hämorrhoide operiert. Danach hat sich eine Analfissur gebildet die vor 2 Wochen operiert worden ist. Seit Montag habe ich nach dem Stuhlgang wieder vermehrt Schmerzen lassen aber nach einer Stunde ca. Wieder nach. ( gefühlt wie vor der Op, nur das die Schmerzen wesentlich stärker waren und sich viel länger angehalten haben).
An der Kompresse ist leichtes Sekret aber nicht mehr wie Kleinfingernagel groß. Am Dienstag wurde vom Arzt kontrolliert. Wunde ist nicht entzündet und Fäden lösen sich langsam.
Meine Angst aufgrund der „Schmerzen“ und leichten Sekret ob es 1. evt. wieder gerissen ist oder ob sich 2. eine Analfistel gebildet hat. Könnte das sein?
Sonst bin ich eigentlich im großen ganten schmerzfrei. Danke für Ihr Rückmeldung
Mit freundlichen Grüßen
So lange Nähten vorhanden sind wird es sich Sekret bilden
Guten Tag,
ich habe das Problem, dass nun mehr seit ca. 4 Jahren meine Schleimhaut am Enddarm dermaßen gereizt ist, dass es den ganzen Tag ab dem ersten Stuhlgang bis zum schlafen brennt/schmerzt. Hämorrhoidenbehandlungen vor 2 Jahren haben eine leichte Besserung gebracht, den Schmerz aber nie komplett verschwinden lassen. Mittlerweile haben die Schmerzen wieder zugenommen. Eine Fissur wurde ab und an mal gesehen, aber auch nicht von jedem Arzt. Nur, dass die Schleimhaut entzündet ist. Ich habe nun eine Defäkografie durchführen lassen, dabei wurde eine Rektozele, innerer Rektumprolaps/Hämorrhoiden 2. Grades und eine Intussuszeption 10:00 Uhr bis 09:00 Uhr in SSL ab 3 cm ano festgestellt. Ich habe mir nun 2 Meinungen bzgl. einer Operation eingeholt und die Meinungen gehen total auseinander. Ein Krankenhaus möchte eine ventrale Rektopexie durchführen lassen, weil die Senkung auf den Darm drückt und die Schleimhaut aufliegt und sich so entzündet. Eine Fissur hatte dieser Arzt nie gesehen. Der 2. Arzt hat sofort eine Fissur auf 5 Uhr gesehen, welche bei der Untersuchung auch geblutet hat (aufgrund meines hohen Schließmuskeldrucks war die Untersuchung sehr schmerzhaft und ich glaube dadurch ist die Fissur wieder aufgegangen) und ist überzeugt, dass diese für die Schmerzen verantwortlich sind. Er möchte nun eine Fissurektomie mit Botoxinjektion durchführen und 1 gegenüberliegenden Hämorrhoiden Knoten nach Milligan Morgan entfernen. Die restlichen Hämorrhoiden will er so belassen, obwohl sie seiner Meinung nach 2 bis 3. Grades sind. Ich frage mich eben, ob die Wunde der Fissur dann überhaupt eine Möglichkeit hat zu heilen, wenn weiterhin entzündete vergrößerte Hämorrhoiden vorliegen und ich diesen Rektumprolaps habe. Entleerungsstörungen habe ich schon seit ca. 10 Jahren und ich habe mich eine zeitlang, wie momentan auch, per Klistier entleert (ein innerer Rektumprolaps wurde bereits vor 10 Jahren mit Gummibandligaturen behandelt, konservative Maßnahmen wurden bereits durchgeführt, ich achte auch auf geformten Stuhlgang mit Flohsamenschalen). Auf diese Problematik ist der Arzt der die Fissurektomie vornehmen möchte gar nicht eingegangen, er meinte nur so schlimm sei die Senkung nicht. Also der eine spielt es runter und der andere möchte eine große Netz OP durchführen. Da meine Psyche unter diesen dauerhaften Schmerzzustand großen Schaden genommen hat, ist es schwer sich für die richtige Therapie zu entscheiden wenn man das Gefühl hat, dass nicht alle Punkte betrachtet werden. Ich weiß, dass mir niemand die Entscheidung abnehmen kann, aber ich frage mich warum die Empfehlungen so weit auseinander gehen. Die Verzweiflung ist groß.
Für den inneren Rektumprolaps hat sich die Gummibandligatur als ein sicheres und einfaches Verfahren bewiesen. Die Behandlungen können zur Linderung und Besserung der Symptome führen und das Fortschreiten eines kompletten Rektumprolaps, wenn richtig gemacht, verhindern.
2015/2016 wurden bereits mehrere Gummibandligaturen aufgrund eines inneren Rektumprolaps gemacht, die diesen auch etwas behoben haben. Aber nach 2 Geburten 2017/2019 scheint sich da eben wieder einiges gesenkt zu haben. Gummibandligaturen oder Hämorrhoiden OP wurden von keinem Arzt mehr angesprochen. Könnte es denn sein, dass die tiefe Intussuszeption die Schleimhaut am After so entzündet hat und diese nicht abheilen kann aufgrund des Rektumprolaps/Intussuszeption? Ich habe mich eigentlich schon für die ventrale Rektopexie entschieden, die Angst ist aber groß, dass es die falsche OP ist. Nochmals Danke für Ihre Hilfe
Wie zu verstehen ist, wurde zuletzt 2016 eine Gummibandligatur durchgeführt und jetzt 9 Jahre und 2 Geburten später hat sich der Prolaps soweit verschlechtert dass keine Ligaturen mehr durchgeführt bzw durchführbar sind. Lieber gleich eine Rektopexie in Allgemeinnarkose bevor man etwas Leichtes versucht. Klingt sehr logisch.
Sehr geehrter Herr Dr. Bull bzw Kollegen der Praxis Sievering,
herzlichen Dank für diese informativen und hilfreichen Empfehlungen! Aufgrund dessen, bin ich seit ca 2 Wochen schmerzfrei 😊👍
Vor 2,5 Jahren hatte ich eine op aufgrund einer Analfistel und Fissur. Seit 1,5 Jahren immer wieder sehr starke Schmerzen (Chronische Analfissur aufgrund Muskel zu stark/Op-Narbe offen)
Salben vom Proktologen mit Tiazem brachten keine Besserung, obwohl ich mich seit 20 Jahren vegetarisch ernähre, also viel Gemüse esse, 3 l Wasser trinke und Flohsamenschalen täglich nehme.
Ihre Empfehlung Nefidipinsalbe zu verwenden ist der Erfolg !!! Herzlichen Dank 🙏
Jetzt zu meiner Frage:, ich verwende sie seit ca 5 Wochen. Anfänglich bis zu 4 x täglich, seit dem ich schmerzfrei bin, nur noch morgens und abends. Ich hatte und habe keinerlei Nebenwirkungen. Wie lange darf oder soll ich sie verwenden ? Würde sie am liebsten immer nehmen …. Habe sehr große Angst, dass, wenn ich sie absetze, alles wieder von vorne beginnt. Meine nämlich, durch die Nefidipinsalbe nicht nur eine Heilung, sondern auch eine Muskelentspannung zu spüren.
Für Ihre Antwort wäre ich Ihnen sehr dankbar.
Herzliche Grüße
Andrea Z.
Sie können die Nifedipinsalbe immer verwenden bzw bei Bedarf
Guten Tag,
führen Sie auch eine „Laser Operation“ durch?
Diese soll ja wesentlich schmerzfreier sein und ebenso unblutiger sowie eine kürzere Heilphase mit sich bringen.
Die Fissurektomie selbst ist ein Standardverfahren die entweder mit Elektrokauter oder Laser durchgeführt werden kann. Für die besonderen therapieresistenten Fällen wird eine laterale laser- assistierte Sphinkterolyse des inneren Sphinktermuskel (lateral internal sphincterotomy LIS) durchgeführt. Von allen chirurgischen Optionen bleibt die LIS die bevorzugte Behandlung chronischer Analfissuren. Sowohl offene als auch geschlossene Techniken sind verfügbar und zeigen ähnliche Ergebnisse. Darüber hinaus hat die umsichtige wiederholte Anwendung von LIS bei rezidivierenden Analfissuren gute Heilungsraten bei minimalem Risiko einer Stuhlinkontinenz gezeigt. Randomisierte Studien haben keine Unterschied gezeigt.
Hallo Herr Dr. Bull,
ich hatte im Mai 2023 eine Laser OP nach Gabriel SSL 6 Uhr Fissur Mariske etc.
Die Wunde ist zügig verheilt und war nach ca. 8 Wochen geschlossen und schmerzfrei. Allerdings habe ich seitdem immer nach dem Stuhlgang ein Stuhlschmieren, ohne Kompresse und ohne Podusche ist es nahezu unmöglich die Region „sauber zu halten“. Das tritt aber nur unmittelbar nach dem Stuhlgang auf. Bei meiner Ernährung achte ich streng auf die nötigen Ballaststoffe und reichlich Flüssigkeit – der Stuhlgang selber ist problemlos
.
Das Anoderm sieht an sich gut verheilt aus, nur eben ist die Narbe sehr glatt und hat nicht die typischen Falten wie der Rest der Haut in dieser Region. Ich habe den Eindruck, dass hier der beim Afterkanal einfach die Haut fehlt, vollständig zu schließen? Was für Möglichkeiten gibt es hier „abzudichten“ bspw. die Haut zu unterspritzen für mehr Volumen? Oder benötigt die Haut einfach noch Zeit wieder diese typische faltige Oberfläche zu bekommen? Kann sich das bei einer Narbe im Anoderm überhaupt noch ändern? ich bin für ihre Expertise und mögliche Tipps sehr dankbar!!
Stuhlinkontinenz (SI) ist der größte Nachteil der Fissurektomie und Sphinkterolyse. In unterschiedlichem Schweregrad können bis zu 47,6 % der Patienten eine postoperative Kontinenzstörung entwickelten. Die Stuhlinkontinenz verläuft in der Regel mild (Stuhlschmieren – oder Blähungsinkontinenz) und dauert nur wenige Wochen bis zu 6 Monate; Dennoch hatten einige Kollegen über eine anhaltende Stuhlinkontinenz für 12 Monate nach der LIS-Operation berichtet.
Eine neuartige Metaanalyse zeigte, dass das langfristige Inkontinenzrisiko nach Sphinkterolyse kann signifikant sein (ungefähr 15 %), wobei die offensichtliche Stuhlinkontinenzrate bei 1 % liegt.
Das potenzielle Risiko einer Stuhlinkontinenz nach Sphinkterolyse scheint von vielen Faktoren abhängig zu sein, wie z. B. Alter, anatomische Unterschiede zwischen Männern und Frauen, Schwangerschaft und vaginale Entbindung, Vorgeschichte von Beckenoperationen, chirurgische Unerfahrenheit und ungeeignete Technik.
Die Therapie ist möglichst konservativ mit Stuhlregulierung und Beckenbodentraining. Die Menge an Ballaststoffen erhöhen, wehr Obst und Gemüse essen und mehr Wasser und Flüssigkeit zu sich nehmen.
Versuchen Sie, viele ballaststoffreiche Lebensmittel wie Müsli, braunen Reis oder Nudeln, Pflaumen und anderes Obst und Gemüse zu sich zu nehmen. Dadurch wird verhindert, dass die Analfissuren erneut auftreten.
Wenn das Schmieren durch einen Schleimhautprolaps verursacht ist, sollte eine Gummibandligatur überlegt werden.
Guten Tag Herr Dr. Bull,
Ich hatte vor 6 Monaten eine Fissurektomie 6 Uhr SSL mit Hochfrequenzchirugie.
Die Wunde ist laut Arzt gut verheilt. Optisch war ich etwas erschrocken das es nun so aussieht als ob mir ein ganzes Stück „Fleisch“ auf 6 Uhr fehlt also in der Höhe wenn man sich den umliegenden Bereich als Vergleich ansieht. Ist das normal? Leider habe ich auch seither massive Probleme Luft zu halten und eine extrem verkürzte Vorwarnzeit wenn ich zur Toilette muss.
In wie weit darf ich Hoffnung haben dass sich das wieder von selber einstellt oder kann man etwas tun das es sich wieder verbessert und so wie vorher wird?
Ich würde auch gerne wissen inwieweit die Elastizität des Anoderms nun gestört ist, da mir hier nun ein Stück fehlt, und nun Narbengewebe dafür entstanden ist? Ist 5x1x1,5 cm sehr groß?(histophathologischer Bericht)
Ich bin 35, sehr sportlich, achte auf meine Ernährung und trinke ausreichend, mich belastet dieses Problem sehr, zumal ich auch im Vorfeld nicht ausreichend über den Ablauf und evtl. Risiken aufgeklärt wurde.
Vielen Dank vorab für Ihre Antwort
Ich bin Ihnen sehr dankbar vorab für Ihre Antworten weil dies ein so sensibles Thema für jeden Patienten ist, und ich bisher auf wenige Ärzte gestoßen bin, welche meine Fragen beantworten wollten und einen nicht vertröstet haben.
Beste grüße
Iris
Die postoperative Inkontinenz auf Luft und Urgenz auf Stuhl sind meist vorübergehend und haüfig bei der Fissurektomie nach Gabriel zu beobachten. Diese Art der Fissurbehandlung wurde vor allem durch Gabriel (1948) populär gemacht, der glaubte, dass es bei der Exzision einer Fissur wichtig sei, neben der Läsion selbst auch ein breites Dreieck perianaler Haut zu entfernen. Seiner Meinung nach bestand der Vorteil dieser Vorgehensweise darin, dass der apikale Teil der Wunde, der der Stelle des früheren Risses entsprach, die Möglichkeit hatte, sich zu epithelisieren, bevor sich der basale Teil schließen konnte, so dass kaum eine Chance bestand, nicht verheilter Granulationsbereich in der hinteren Wand des Analkanals zu belassen. Außerdem soll die dreieckige Form der Wunde einen freieren externen Abfluss fördern und eine Ansammlung von Ausfluss verhindern, der die Heilung beeinträchtigen könnte. Ich selbst bevorzüge eine Wundplastik mit oder ohne lateraler Lasersphinkterotomie.
Hallo Hr. Dr. Bull. Zunächst finde ich es in der heutigen Zeit bewundernswert, dass sich jemand wie sie hier noch Zeit für uns Patienten nimmt. Ich hoffe, Sie können auch zu meinem Anliegen etwas sagen:
Ich hatte vor 5 Monaten eine „Gabriel“ Fissur OP inkl. Korrektur Vorpostenfalte usw. Grundsätzlich ist es meines Erachtens gut abgelaufen. Keine Schmerzen, Blut, mehr etc. Jedoch habe ich jetzt immer so ein Gefühl, als wenn ein Fremdkörper in diesem Bereich wäre. Automatisch kneift man sich immer wieder die Pobacken zu. Aber kein Schmerz. Ein unangenehmes Gefühl als müsste man nochmal auf die Toilette, bzw als wäre beim Stuhlgang nicht alles entleert. Kann das sein, dass durch den Eingriff sich irgendwie was verändert hat, das jetzt spürbar ist? Ist ein zusätzlicher Korrektureingriff erforderlich? Ist Ihnen so etwas bekannt? Danke.
Das Gefühl der unvollständigen Entleerung entsteht durch Schwellung der Hämorrhoiden oder Schleimhautvorfall bei unkoordiniertem Entleerungsvorgang. Tiefe sitzende Stellung und Bewegung nach dem Stuhlgang, Stuhlregulierung mit ballastreicher Ernährung, Beckenbodentraining und Stuhlzäpfchen verwenden
Hallo. Bei mir wurde vor 10 Tagen eine Analfissur OP (nach „Gabriel“) durchgeführt. In dem Zusammenhang ist auch das Problem der Vorpostenfalte und ein Analkanalpoly bereinigt worden. Lt. Doc war es ziemlich ausgeprägt. Es wurde eine tiefe Exision von erkranktem Gewebe durchgeführt. Äusserlich bildet sich nun schon ein weiße Haut im Bereich der Fissunr und gehe davon aus, dass das zum Heilungsprozess gehört. Größtes Problem ist tatsächlich der Toillettengang. Früher reichte morgens ein Toilettengang, ist es jetzt nach der OP aufgeteilt auf bis zu 4x im Vormittag. Verbunden ist das Ganze im Anschluss mit starken schmerzhaften Stechen, als würde man mehrere Messer hineinstechen (danach nur ausduschen). Dadurch habe ich richtig Panik vor dem nächsten Stuhlgang. Wenn es nur 1x am Tag wäre, könnte man das noch irgenwie verkraften. Wird sich das auch wieder „einpendeln“ und wie lange können hier die stechenden Schmerzen noch andauern? Würde mich sehr über eine Antwort freuen, da die Angelegenheit mich sehr belastet. Danke.
Lecicarbon-Zäpfchen oder ähnliches vor jedem Stuhlgang bis schmerzfrei, Nifedipinsalbe und faserreiche Ernährung. Wenn Zäpfchen schmerbedingt, nicht möglich können 1 EL Abführmittel abends eingenommen werden.
Hallo Hr. Dr. Bull, herzlichen Dank für die wertvollen Infos die Sie hier für die Öffentlichkeit bereitstellen.
Ich hätte noch eine Frage: bei mir wurde die OP nach Gabriel durchgeführt. Die OP an sich verlief positiv. Lediglich 2 Sachen sind mir jetzt aufgefallen, und ich bin mir nicht sicher, ob das „normal“ nach einer OP ist:
1. Wie Sie bereits geschrieben haben, können sich nach der OP Hautfalten um den Anus bilden. Diese sind bei mir jetzt vorhanden. Können sich diese danach wieder zurückbilden? Ist das jetzt nur eine Folge der frischen OP?
2. Nach der OP ging das Wasser lassen etwas schwerer, bzw. ist das Wasser lassen nicht durchgehend möglich sondern „stoppt“ zwischendrin und läuft dann wieder. Auch noch eine Folgeerscheinung, die sich dann gibt.
Bin da etwas verunsichert und würde mich über eine Rückinfo freuen.
Grüße, Michael
Vernarbungen und Hautfalten bilden sind zum Teil zurück, hängen jedoch wie bei Kelloidbildung sehr stark von Hauttyp, OP-Verfahren und Stuhlverhalten ab.
Hallo Herr Dr. Bull,
Ihre bisherigen kompetenten und hilfreichen Informationen haben mich sehr beeindruckt.
Ich hoffe, Sie können mir auch meine Fragen so gut beantworten.
Ich hatte vor gut 7 Monaten eine Fissurektomie 6 Uhr nach Gabriel, keine Laser OP.
Leider gehöre ich wohl zu den Patienten, die eine deutliche Wundheilungsverzögerung erleben müssen.
Die Wunde verschließt sich leider nicht komplett, ein feiner schmaler Bereich bleibt bisher offen. Dies führt dazu, dass nach dem Stuhlgang über 3 bis 5 Stunden brennende und krampfartige Schmerzen vorliegen.
Die empfohlenen postoperativen Maßnahmen wurden konsequent eingehalten.
Meine Fragen dazu:
Wie hoch ist der Anteil der Patienten mit solch einer Wundheilungsverzögerung?
Wie kann die Ursache für eine solche Verzögerung diagnostiziert werden?
Welche Ursachen sind schon bekannt?
Kann die Ursache auch an der Fissurektomie OP gelegen haben? Narbengewebe zu gering entfernt?
Welche medizinische Maßnahmen können Sie empfehlen, dass die Wunde noch heilt?
Woran wird entschieden, dass eine neue OP notwendig wird?
Gibt es Daten, dass eine Fissurektomie mit Lasertechnologie höhere Heilungschancen hat als mit Hf?
Ich freue mich auf Ihre Antworten!
MfG Andreas
Wenn Sie schon einmal eine Analfissur hatte, ist die Möglichkeit einer Rezidive ziemlich hoch. Um einen weiteren Riss zu verhindern, muss unbedingt eine Verstopfung vermieden werden, ernähren sie sich ballaststoffreich und trinken Sie viel Flüssigkeit. Steigern Sie die Ballastmenge in der Nahrung mit viel Gemüse, Salat bzw. faserreichem Obst, z. B. Orangen, Ananas .
Nehmen Sie 2 x täglich 2-3 Esslöffel Flohsamenschalen bzw Leinsamen (bzw. Leinsaat, braune Körner), entweder mit Wasser oder als Beigabe z. B. zu Joghurt, Buttermilch, Müsli, Apfelmus, Kartoffelbrei, u Streben Sie geformten Stuhl an; “normal” ist die “Wurst” (keine “Kügelchen”, kein breiiger oder “matschiger” Stuhl). Der Enddarm sollte sich im allgemeinen entleeren, ohne dass Sie stark pressen müssen. Versuchen Sie nicht krampfhaft, täglich Stuhlgang zu erzwingen. Lecicarbon- oder Glyzerinzäpfchen vor jedem Stuhlgang mit Nifedipinsalbe. Falls keine Besserung und der Sphinktertonus immer noch zu hoch ist sollte eine laterale Sphinkterotomie nochmals durchgeführt werden.
Guten Tag liebe Praxis , vielen Dank für die ausführliche Information.
Auch meine Frage bezieht sich auf immer wiederkehrende Analfissuren nach einer Analvenenthrombose 04/22( im 2 Wochenintervall , akut auch jedes Räuspern, Husten, Bücken schmerzhaft , maximal 1 Woche schmerzfrei bzw – arm. Eine Rektoskopie unter Vollnarkose und ein Becken MRT wurden gemacht . Ergenis oberflächliche Fissur nahe am Damm , kein Hinweis auf Fistel aber starke Mariskenausbildung. Gelegentlich „gönne “ ich mir Diprogenta Salbe für wenige Tage, manchmal hilfreich. Ist Cortison rektal , zb Budosan Rektalschaum eine Therapieoption oder kontraproduktiv wegen der atrophen Nebenwirkung.?
Eine OP steht im Raum, die Schmerzen sind zehrend, ( Sie betreiben ein Zentrum in Innsbruck ?)
Vielen Dank für die Zeit
Eine Fissur wird mit Kortison nicht heilen. Wenn man bereit eine Rektoskopie in Vollnarkose durchführt hätte man die Fissur gleich behandeln sollen.
Hallo Hr. Dr. Bull,
ich habe seit ca. 3 Monaten eine Analfissur inkl. dem Problem der vortretenden Vorpostenfalte. Es soll jetzt eine OP nach Gabriel durchgeführt werden. Ich habe vor dem Eingriff große Angst, weil ich auch Befürchtungen haben, dass eine Inkontinenz eintreten könnte. Wie hoch ist hier das Risiko, bzw. sind meine Bedenken evtl. überbewertet? Wie hoch ist die Kompliaktionsrate in ihrem Erfahrungsbereich? Freue mich auf eine Rückmeldung. Danke.
Die Fissurektomie wird unter Vollnarkose oder Lokalanästhesie durchgeführt und besteht in der Entfernung der Fissur und der damit verbundenen Hautformationen (Vorpfosten, Sentinel-Tag oder Marisken). Bei der Fissurektomie wird die Fissur zusammen mit der umgebenden Haut entfernt. Bei der Anoplastie wird die Wunde teilweise mit einem kleinen Stück Schleimhaut (Innenauskleidung) des Rektums abgedeckt. Der Chirurg schneidet nicht durch die Schließmuskeln sondern kerb die innere Schicht nur ein . Der Eingriff wird in der Regel ambulant durchgeführt. Es dauert vier bis acht Wochen, bis die Operationsstelle verheilt ist. Aufgrund der postoperativen Schmerzen und des Austretens von Wundflüssigkeit aus der Operationswunde bleiben Patienten in der Regel zwei Wochen von der Arbeit fern. Die postoperative Pflege ist unkompliziert und umfasst hauptsächlich die Aufrechterhaltung einer sauberen Wunde mit Wundduschen. Postoperative Schmerzen erfordern stärkere Analgetika. Bis zu 20 Tage nach der Operation kommt es zu Blutungen, die in 1 % der Fälle eine zusätzliche Notoperation erfordern. Drei Wochen nach dem Eingriff ist daher auf Fernreisen und Flugreisen zu verzichten. Verstopfung wird mit Abführmitteln und Zäpfchen behandelt. Lokale Infektion, die selten vorkommt, aber möglicherweise eine zusätzliche Operation erfordert. In 10 bis 20 % der Fälle kommt es zu einer verzögerten Heilung über acht Wochen hinaus, in seltenen Fällen ist eine zusätzliche Operation erforderlich Wie bei jeder Operation können folgende allgemeine Komplikationen auftreten: treten häufig Symptome wie Schmerzen, leichte Blutungen, intermittierendes Austreten von Flüssigkeit, Schwierigkeiten bei der Unterscheidung zwischen Blähungen und Stuhl und möglicherweise ein dringender Stuhlgang auf. Komplikation nach dem Eingriff können vorübergehend Inkontinenzprobleme sein. In sehr seltenen Fällen kann sich aufgrund einer Infektion der Operationswunde eine Fistel entwickeln, die in der Regel eine zusätzliche Operation erfordert Manchmal werden Hautfalten um den Anus beobachtet; Es kann keine Garantie für das ästhetische Ergebnis gegeben werden Anhaltende Darmpassageprobleme gelten zwar nicht als Komplikation des Eingriffs, erhöhen aber das Risiko eines Rückfalls, einer Narbenschädigung und der Entstehung einer Fissur in einem anderen Bereich des Analkanals.
Sehr geehrter Herr Dr. Bull,
seid einigen Jahren betreue ich eine Selbsthilfegruppe in Wien mit Lichen Sclerosus Betroffenen. Eine Dame hätte gerne Info darüber, wie die Vorbereitung für eine Koloskopie sein sollte bei Lichen Patienten um die Haut im Bereich der Vulva und dem After nicht zu schädigen bzw. um keinen Schub auszulösen. Danke herzlich im Voraus für Ihre Rückmeldung.
Mit freundlichen Grüßen LS Selbsthilfe
Die Vorbereitung zur Koloskopie sollte keine Probleme für Lichen sclerosus verursachen.
Ich hatte eine Darm op September 2023. Es müsste ein Stück vom Dünndarm und vom Dickdarm entfernt werden. Hatte Stenosen und verklebungen.
Zuerst dachte ich mir noch es sei normal nach der Op , dass der After juckt nach dem Stuhlgang und habe mich einfach jedesmal danach gewaschen und es tat gut. Das Jucken wurde aber mit der Zeit
Immer schlimmer. Es kamen brennende und stechende Schmerzen dazu. Auch ein Globusgefühl im After. Seit kurzem behandle ich mit einem Afterdehner meine Fissur und mit Sitzbädern. Diltiazem Creme und Xylocaingelplud Wundsalbe.
Ich esse ballaststoffreiche Nahrung und habe das Gefühl , dass es nach dem bougieren schlimmer wird. Was raten sie mir Herr Doktor? Bougieren aussetzen?
Bougieren mit Analdehner kann nicht schaden. Fremdkörpergefühl im Rektum ist oft bei Intussuszeption des Enddarms
Meine chronische Analfissur soll durch eine Fissurektomie nach Gabriel operiert werden. Ich muss mich entscheiden, ob ich mich per Laser oder mit Elektroskalpell operieren lassen möchte. Welche Methode ist Ihrer Meinung nach die bessere Lösung? Ich habe sehr große Angst vor der Operation.
Der behandelte Chirurg sollte die Methode dass er am besten beherrscht selbst empfehlen.
Guten Tag Dr. Bull. Seit der Geburt meines Kindes vor einem Jahr wurde alles versucht eine Fissur aufgrund Afterverengung zu heilen. Creme, Analdehner, Ernährung, Operation nach Chronifizierung, Abzess Operation, erneute Fissur Bildung. Der Ruhedruck ist seit eh und je krankhaft erhöht und ich habe Bleistift Stuhl. Meine Lebensqualität ist nicht mehr vorhanden. Es stünde eine Laterale Sphinkterotomie im Raum.
Führen Sie eine Laterale Sphinkterotomie auch auf Wunsch des Patienten in Spinalanästhesie durch ?
Nein, aber in Lokalanästhesie mit Propofol-Sedierung
Guten Tag Herr Dr. Bull,
ich kämpfe schon seit vielen Jahren mit einer wiederkehrenden Analfissur. Damals hat sich ein Hautzipfel gebildet, den ich operativ entfernen lies.
Für die Fissur an sich wurde mir eine Creme verschrieben und geraten, den Stuhl weich zu halten.
Das hat auch gut funktioniert, jedoch kommt die selbe Fissur alle paar Monate wieder zurück (und das schon seit Jahren). Mit Cremes und Sitzbädern heilt sie dann auch wieder, jedoch immer nur temporär.
Gibt es eine Möglichkeit so eine Fissur weg zu bekommen?
Mit freundlichen Grüßen
Die Standardtherapie bei chronischer Fissur ist die Fissurektomie eventuell begleitet von einer lateralen Sphinkteromie beim Analspasmus.
Hallo guten Tag Herr. Dr.Bull, haben Sie vl einen Tipp bezüglich eines starken Schmerzmittels bei einer Analfissur? MFG
Nifedipinsalbe mit Xylocaingel
Führen Sie eine Laser Op für Fissuren auch durch?
Sowohl die Fissurektomie wie die laterale Sphinkterotomie, LIS wird mit 980 nm Laser durchgeführt
Guten Tag Herr Dr.,
vielen Dank für die hilfreichen Information. Ich männlich 34Jahre leide bereits mehrere Jahre unter einer Analfissur und phasenweisen Entzündungen im Enddarm. Seit 2019 hat sich ein Problem mit der Feinkontinenz eingestellt, dass heißt es läuft etwas Stuhl 1-2 std nach dem Toilettengang nach. Die Fissur/ Vorpolsterfalten wurden mit einer Rektomie entfernt (Juni 2019) und ist nach mehreren Anläufen verheilt und hat sich dann aber wieder manifestiert. Mein Feinkontinenz Problem besteht weiterhin. Unter Mesalazin Zäpfchen 3x täglich hatte sich die Problematik kürzlich mit Blut am Papier, Schmerzen sowie aucj das Feinkontinenz Problem nach der ersten Woche fast komplett eingestellt, die Symptome sind dann aber nach 4 Wochen Therapie wieder zurückgekommen. Darmspiegelung war unauffällig, Hämorrhoiden 1 Grades laut Proktologe aber nicht schlimm. Es wird eine unspezifische Colitis vermutet – jedoch kein klarer Befund. Durch geänderte Ernährungsweise besteht auch kein Problem mehr mit dem Stuhlgang. Biofeedback Training habe ich auch schon erfolgreich angewandt, nächste Woche starte ich mit Osteopatie für den Beckenboden. Was wären aus ihrer Sicht die nächsten Schritte? Ich vermute noch, dass Herpes oder eine bakterielle Infektion die Heilung verhindern könnte? Vielen Dank für Ihre Hilfe.
a) Darmprobiotika (z.B. Bioflair, Omniflora usw)
b) Flosamenschallenpulver oder Weizenkleie 2-3 EL. mit Joghurt täglich
c) Für einen weichen Stuhl sorgen, Glyzerin-Zäpfchen bei hartem Stuhl
d) Kein Papier, sondern abduschen
e) Bewegung nach Klogang um venösen Rückfluss zu fördern (Gang WC-Computer schlecht)
f) Ernährung auf Unverträglichkeit prüfen
g) eventuell Gummibandligatur falls keine wesentliche Besserung
Guten Tag, ich leide seit Jahren unter ständig wiederkehrenden Analfissuren. Aufgrund dessen nehme ich Magrocol, ebenfalls seit Jahren. Vor 1 1/2 Jahren wurden die Fisuren operiert und mit Botox unterspritzt. Meine Fisuren sind atypisch und meine Analschleimhaut reisst aussergewöhnlich schnell. Mein Stuhl ist immer sehr weich. Daran darf es eigentlich nicht liegen. Nach der OP hatte ich wochenlang Schmerzen, vor allem Analkrämpfe. Diese dauerten Stunden, kein Schmerzmittel halfen.
Nun habe ich wieder sehr oft Fisuren und weiss nicht mehr was ich noch machen soll. Stuhlregulation, viel Flüssigkeit, cremen mit Nefidipin – all das mache ich und beherrsche die Selbstbehandlung perfekt. Nun soll ich selber mit einem Analdehner dehnen, aber ich traue mich nicht. Zu gross ist meine Angst vor neuen oder weiteren Einrissen. Ich bin wirklich sehr verzeifelt.
Weiche Stühle sind prinzipiell schlecht und verhindern einen koordinierten Entleerungsvorgang. Ballastreiche Ernährung (z.B. Kleie oder Flohsamenhülsenpulver 4 EL mit Joghurt) und Beckenbodentraining gehören in der Tagesordnung. Ich wurde eine Defäkografie (Entleerungs-Röntgen) noch empfehlen.
Ich leide unter Analfrissur mit schmerzen, juckreiz, Stuhlgang problem und manchmal blutung.ich hab viele sache ausproviert aber es wird nicht geheilt.
Vlt brauche eine OP aber bevor ich eine Protologie machen lassen möchte
Bevor irgend eine Therapieempfehlung abgegeben wird sollte eine Untersuchung mittels Enddarmspiegelung durchgeführt werden